精选内容
-
高同型半胱氨酸血症与叶酸代谢基因型和生育的关系
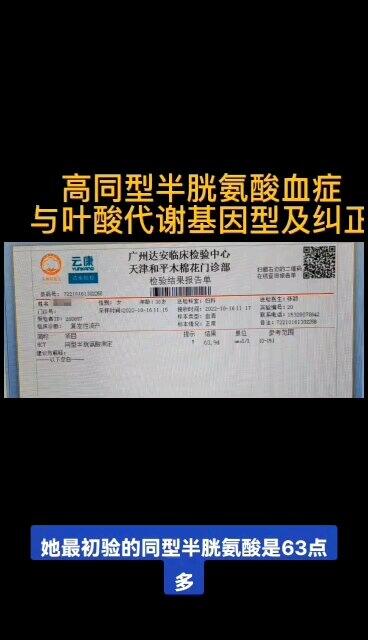
 李玉香医生的科普号
李玉香医生的科普号 2022年12月29日
2022年12月29日 60
60
 0
0
 0
0
-
7周hcg到了5万后不涨了,已经有胎心胎芽了,需要怎么干预一下

 郭翠梅医生的科普号
郭翠梅医生的科普号 2022年10月13日
2022年10月13日 368
368
 0
0
 3
3
-
郭主任,我孕14周就出现了腹痛 宫缩,没有出血 宫颈长3.3,有什么好办法抑制吗?

 郭翠梅医生的科普号
郭翠梅医生的科普号 2022年10月13日
2022年10月13日 91
91
 0
0
 0
0
-
岑医生,您好!今天去B超,孕5周多,孕囊边缘离疤痕9mm,当地县医院妇科医生建议我终止妊娠,我应咋办

 同心抗疫 共护健康
同心抗疫 共护健康 2022年09月18日
2022年09月18日 152
152
 0
0
 0
0
-
胎停一次生化一次检查封闭抗体阴性要治疗吗

 戴雪医生的科普号
戴雪医生的科普号 2022年05月28日
2022年05月28日 244
244
 0
0
 1
1
-
生化妊娠能代表输卵管是通的吗?

 余娜医生的科普号
余娜医生的科普号 2022年05月27日
2022年05月27日 811
811
 0
0
 6
6
-
如何纠正胎位不正?
如果您在32周左右产检发现胎位不正,可以选择胸膝卧位纠正胎位,不过很多专家论证这个方法并不可靠,更可靠的是艾条薰至阴穴,有效率70~80%,在秦医生手中就有很多成功的例子。每天15~17点用艾条温灸“至阴穴”15~20分钟,每天一次,5~7天一个疗程。以孕妇感觉足小趾外侧温热但不灼痛为度,艾灸后,孕妇会感觉胎动次数会较以前增加,此时可以“膝胸卧位”进行辅助。1、孕妇清空膀胱(排尿),松解裤带;2、跪在硬床上,两小腿平放于床上,稍分开,大腿和床面垂直;3、胸贴床面,腹部悬空,臀部抬起,头转向一侧;4、两臂屈肘,两手分别放于头的两侧,每次15分钟。如果35~36周胎位仍然没有转过来,那么您可以找秦医生评估是否可以外倒转术。外倒转术报道成功率30~80%不等,平均58%,我院成功率可大70%。其益处降低剖宫产和麻醉相关风险,增加阴道分娩成功率。相关风险发生率<1%,包括胎盘早剥、胎儿窘迫、胎膜破裂、脐带脱垂、出血和紧急剖宫产。秦医生于2018年3月开始在安徽省内首先开展孕足月外倒转术,让很多的臀位孕妈妈实现顺产梦,在本院技术成熟的同时,还把这门濒临失传的江湖绝技传播到省内其他医院。也吸引了来自合肥、亳州、芜湖、黄山甚至上海的孕妈。门诊时间:每周一全天产科一诊室,每周二上午产科咨询门诊。地址:六安市金安区妇幼保健院
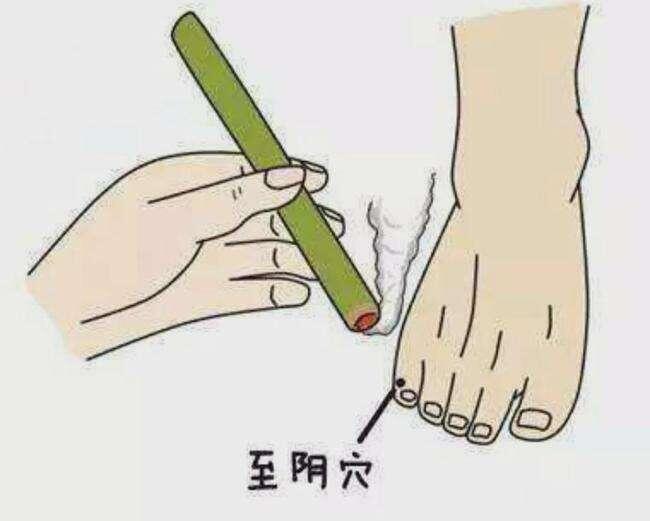 秦海霞医生的科普号
秦海霞医生的科普号 2022年05月26日
2022年05月26日 2457
2457
 0
0
 2
2
-
反复胚胎停止发育,到底是啥原因呢?
近年来随着生育年龄的推迟、生活节奏的加快、自然环境污染加重以及生活方式的改变,早孕期胚胎发育不良和停止发育的发生率呈明显上升趋势,首次妊娠即出现胚胎发育不良的情况逐渐增加,成为困扰家庭和社会的现实问题。那么接下来我们就一起再回顾一下复发性流产的发病原因。 我国通常将3次或3次以上在妊娠28周之前的胎儿丢失称为复发性流产(RSA),但大多数专家认为,连续发生2次流产即应重视并予评估,因其再次出现流产的风险与3次者相近。RSA病因复杂多样且缺乏特异性临床表现,在病因诊断过程中需要针对性进行一系列的筛查。 目前被科学共识证实的已知病因包括遗传因素、解剖结构异常、血栓前状态、感染因素、免疫因素、内分泌因素、其他不良因素(环境因素、心理因素等)以及流行病学因素(年龄及肥胖)。其中,胚胎染色体异常是RSA最常见的原因。 妊娠不同时期的RSA,其病因也有所不同。妊娠12周以前的早期流产主要受遗传因素、内分泌异常、生殖免疫功能紊乱与血栓前状态(PTS)的影响。妊娠12周-28周的晚期流产且出现胚胎停止发育者主要受血栓前状态、感染、妊娠附属物异常(包括羊水、胎盘异常等)、严重的先天性异常(如巴氏水肿胎、致死性畸形等)等因素的影响。晚期流产但胚胎组织新鲜,甚至娩出胎儿仍有生机者往往是子宫解剖结构异常所致。若宫口开大之前或胎膜破裂之前没有明显宫缩,其病因主要为子宫颈机能不全;若先有宫缩,其后出现宫口开大或胎膜破裂,其病因多为生殖道感染、胎盘后血肿或胎盘剥离等。1.解剖结构因素: 子宫解剖结构异常包括各种子宫先天性畸形、子宫颈机能不全、宫腔粘连、子宫肌瘤、子宫腺肌病等。解剖因素所致的RSA多为晚期流产或早产。子宫颈机能不全是导致晚期自然流产的重要原因。2.血栓前状态: 包括先天性和获得性两种类型。(1)先天性血栓前状态是由于与凝血和纤溶有关的基因突变所造成,如:Ⅴ因子和Ⅱ因子(凝血素)基因突变、蛋白S缺乏等。荟萃分析显示,晚期自然流产与Ⅴ因子和Ⅱ因子(凝血素)基因突变、蛋白S缺乏所致的先天性血栓形成密切相关。蛋白S缺乏在汉族人群中常见。(2)获得性血栓前状态主要包括抗磷脂综合征(antiphospholipidsyndrome,APS)、获得性高半胱氨酸血症以及其他各种引起血液高凝状态的疾病。目前普遍认为,妊娠期高凝状态使子宫胎盘部位血流状态改变,易形成局部微血栓甚至引起胎盘梗死,使胎盘组织的血液供应下降,胚胎或胎儿缺血缺氧,最终导致胚胎或胎儿的发育不良而流产。遗憾的是,存在血栓前状态的妇女并没有明显的临床表现,需要借助血液学检查指标辅助诊断。3.内分泌因素: 多囊卵巢综合征(PCOS)可增加自然流产的发生率,此类患者出现RSA可能与胰岛素抵抗、高胰岛素血症及高雄激素血症有关,高催乳素血症也与RSA有关,通过影响卵母细胞的发育,引起黄体功能不全从而导致RSA的发生。此外,孕妇的内分泌疾病如未控制的糖尿病、甲状腺疾病等均与RSA的发生有关。4.感染因素: 任何能够造成菌血症或病毒血症的严重感染均可以导致偶发性流产。细菌性阴道病是晚期流产及早产的高危因素。5.免疫因素: RSA的病因约半数以上与免疫功能紊乱有关。不同因素导致流产的免疫病理变化也不尽相同,可将免疫性流产分为自身免疫型RSA及同种免疫型RSA两种。1)自身免疫型RSA包括:(1)组织非特异性自身抗体产生:如抗磷脂抗体、抗核抗体、抗DNA抗体等。(2)组织特异性自身抗体产生:如抗精子抗体、抗甲状腺抗体等。2)同种免疫型RSA包括:(1)固有免疫紊乱:包括自然杀伤(NK)细胞数量及活性升高、巨噬细胞功能异常、树突状细胞功能异常、补体系统异常等。(2)获得性免疫紊乱:包括封闭抗体缺乏、T、B淋巴细胞异常、辅助性T淋巴细胞(Th)1/Th2细胞因子异常等。6.遗传因素 (1)夫妇染色体异常:有2%~5%的RSA夫妇中至少一方存在染色体结构异常,包括染色体易位、嵌合体、缺失或倒位等,其中以染色体平衡易位和罗氏易位最为常见。 (2)胚胎染色体异常:在偶发性早期自然流产中约有半数以上的胚胎存在染色体异常,对有RSA史的夫妇进行外周血的染色体核型分析,观察染色体有无数目和结构的畸变,以及畸变类型,以便推断其RSA概率;同时进行遗传咨询。如条件允许,建议对其流产物行染色体核型分析。7.其他因素: RSA还与许多其他不良因素相关,包括不良环境因素,例如有害化学物质的过多接触、放射线的过量暴露等;不良心理因素,例如妇女精神紧张、情绪消极抑郁以及恐惧、悲伤等,各种不良的心理刺激都可以影响神经内分泌系统,使得机体内环境改变,从而影响胚胎的正常发育;过重的体力劳动、吸烟、酗酒、饮用过量咖啡、滥用药物及吸毒等不良嗜好。复发性流产(RSA)会增加不良妊娠结局和妊娠并发症的风险,影响女性身心健康和幸福感。其本质上是一种难以治愈的不育症,是一种病因复杂、多因素参与的疾病,有不良妊娠史的患者建议进行上述相关检测,及早发现问题并处理,有利于自然流产的预防。参考文献1.复发性流产病因检查专家共识.中国人体健康科技促进会生殖免疫专业委员会复发性流产病因检查专家共识编写组.中国计划生育和妇产.2022,14(2). 2.复发性流产诊治的专家共识.中华医学会妇产科学分会产科学组.中华妇产科杂志.2016.51(1):3-9.3.duFosséNadia;vanderHoornMarie-Louise;EikmansMichael;Evaluatingtheroleofpaternalfactorsinaetiologyandprognosisofrecurrentpregnancyloss:studyprotocolforahospital-basedmulticentrecase-controlstudyandcohortstudy (REMIIIIproject). BMJOpen.2019Nov14;9(11):e033095
李冉医生的科普号 2022年05月16日
2022年05月16日 3410
3410
 1
1
 43
43
-
早孕期绒毛膜下血肿有何临床意义?
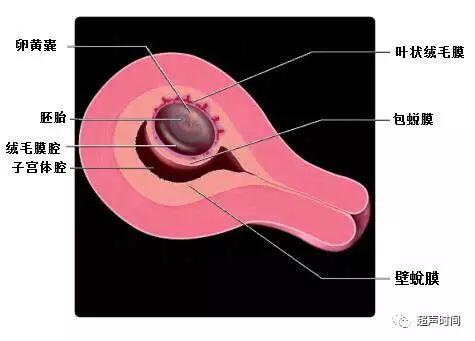
绒毛膜下血肿是早孕期常规超声检查中可频繁观察到的一个病理现象。据流行病学统计,早期妊娠发生率为2%。绒毛膜下血肿自1981年文献首次报道以来,即成为病理妊娠领域的一个热点,大量相关研究报道相继发表。尽管其病因和发病机制目前还不明确,存在许多有争议的观点,但基于现有循证医学证据支持有共识的是:绒毛膜下血肿与不良妊娠结局、多种妊娠并发症相关。超声检查是评估监测宫内绒毛膜下血肿的唯一诊断技术,有关声像监测指标结果是临床医生提供患者咨询、孕期管理、治疗方案决策与疗效评估的唯一确切依据。绒毛膜下血肿定义及分型绒毛膜下血肿(Subchorionichematoma,SCH)是指由于叶状绒毛膜出血,血液聚集在绒毛膜下与妊娠囊相间区域。借助图1和图2这两张胚胎发育模式图,能帮助理解血肿的解剖位置。血肿总是在绒毛膜与子宫蛻膜之间,也就是不同大小的血肿总是在叶状绒毛膜、平滑绒毛膜与底蛻膜、包蛻膜之间。血肿与宫腔至少隔着包蛻膜,并不是在宫腔内。图1胚胎发育第6周模式图图2胚胎发育第7周模式图 绒毛膜下血肿大小的声像分型是评估监测的一个重要指标,有定量与半定量两种方式。定量方式:将血肿大小的长、宽、高相乘除以2,得到血肿的容积。若>30ml,则定义为大型绒毛膜下血肿。半定量方式:以妊娠囊周围血肿占妊娠囊周长的比例分型。若妊娠囊周围绒毛膜下血肿的长度小于妊娠囊周长的20%,为小型血肿,20%~50%为中型,>50%为大型。声像表现及鉴别诊断绒毛膜下血肿的声像表现表现为液体集聚在妊娠囊与子宫壁之间,可呈新月形、圆形等多种形状,液体外形取决于子宫的形态变化。血肿彩色多普勒和能量多普勒检测不到血流信号。要重点注意的是血肿的回声性。血肿回声的高低与出血时间相关,若出血停止,血肿回声随病程进展逐渐减低。不同出血时间后的血肿回声表现存在差异:1.血肿急性期(0~48h):血肿回声高于妊娠囊壁或叶状绒毛膜。2.血肿亚急性期(3~7d):血肿回声近似于妊娠囊壁或叶状绒毛膜,血肿内回声表现趋复杂,如纤维条带样、团块状等。3.血肿慢性期(>7d):血肿呈低或无回声。鉴别诊断需与双胎妊娠和早孕晚期绒毛膜与羊膜未融合相鉴别。监测指标及临床意义判读早期妊娠发生绒毛膜下血肿的比例约2%,若胎心率正常,则90%以上可被机体吸收,妊娠结局良好。血肿大小与不良妊娠结局及多个妊娠并发症呈正相关。只有约20%的绒毛膜下血肿可伴有阴道流血和或下腹痛的临床症状,而其余大多数并无明显的临床症状和体征,因此并不能依据症状体征来评价绒毛膜下血肿的严重程度和变化趋势,超声检查是首选的评价方式。绒毛膜下血肿的超声评估监测是在胚胎或胎儿存活同时宫颈内口闭合前提下进行的,其评估检测指标包括:(1)观察是否有胎心活动。若活胎,测量胎心率,评估胎心率是否正常(< 90次/分为心动过缓)。早孕期胎心率异常绝大多为心动过缓(图3),但与血肿大小关系不大。约80%患者妊娠丢失(2)测量血肿的大小。中型血肿的妊娠丢失率约 25%,大型血肿约50%,若血肿容积> 60ml,妊娠丢失率为93%。随访监测中,若血肿增大,则提示病情加剧;血肿吸收缩小,提示病情缓解好转。(3)分析血肿的回声性。若血肿逐渐吸收,体积缩小,则回声逐渐减低(图4)。若为活动性或反复出血,血肿增大,血肿回声复杂,则提示病情加剧(图5)。图4双绒双羊双胎早孕期的 SCH。左图示双妊娠囊间的低回声血肿,右图示后期复查血肿吸收缩小,呈无回声图5反复出血导致血肿回声复杂,注意观察蓝色箭头和弯箭头所指的区别指标四,观察宫颈内口是否开大。早孕期若宫颈内口开大,则流产不可避免。需重视的是,绒毛膜下血肿妊娠有更高的胎盘功能发育不全风险,至妊娠中晚期发生胎盘早剥的风险增加2.6~5.7倍,了解这一细节可能有助于超声医生免入陷阱。绒毛膜下血肿的治疗绒毛膜下血肿的治疗目前存在多种观点。有观点认为,配合孕妇血清孕酮及HCG水平测定结果判定妊娠期稳定性,予以黄体酮配合氨甲环酸,必要时辅助HCG治疗,疗效肯定。然而也有研究发现,治疗剂量与安慰剂量的孕激素治疗疗效并没有统计学意义的差别。参考文献1.PaulaJ.Woodwardetal.DiagnosticImaging:Obstetrics,ThirdEdition .SaltLakeCity,UT:Elsevier,Inc.2016.2.AsatoKetal:Subchorionichematomaoccursmorefrequentlyininvitro fertilizationpregnancy.EurJObstetGynecolReprodBiol.181:41-4,2014.3.OzkayaEetal:Significanceofsubchorionichaemorrhageandpregnancy outcomeinthreatenedmiscarriagetopredictmiscarriage,pre-termlabour andintrauterinegrowthrestriction.JObstetGynaecol.31(3):210-2,2011.4.TuuliMGetal:Perinataloutcomesinwomenwithsubchorionichematoma: asystematicreviewandmeta-analysis.ObstetGynecol.117(5):1205-12,2011.5.张宇迪等.妊娠早期绒毛膜下血肿对妊娠结局的影响[J].临床与病理杂志,2016,36(5):601-604.
 公颜平医生的科普号
公颜平医生的科普号 2022年05月06日
2022年05月06日 667
667
 1
1
 1
1
-
祸不单行!再次瘢痕妊娠这种怀孕真的可能分分钟“要命”!
随着二胎、三胎的开放,妇科接诊的子宫瘢痕妊娠患者明显增多。但很多人对瘢痕妊娠的认识还不够清晰,不知道它的风险到底有多大。明星陈浩民的老婆5年4次剖宫产都安然无恙,不禁让普通老百姓放松了警惕,以为剖宫产没什么大不了的。但殊不知,妇产科医生们真是替她的主刀医师和她自己都捏了一把汗。什么是子宫疤痕妊娠?剖宫产瘢痕妊娠(CSP)是指孕产妇的受精卵或孕囊着床于前次剖宫产切口瘢痕处,是剖宫产术后远期并发症之一,可导致胎盘植入、子宫破裂、大量出血、严重者危及生命。文献报道剖宫产瘢痕妊娠在早孕女性中的患病率约为1:1800,CPS占异位妊娠合并剖宫产术史患者比例为6.1%。再次瘢痕妊娠,风险不可小觑随着剖宫产产妇数量上升,瘢痕子宫再次妊娠产妇也逐渐增多,而剖宫产术后再次妊娠女性CPS发病率为0.15%。此时,治疗难度加大,并发症风险明显增多。30岁的张女士(化名),在2019年的时候已经经历了剖宫产2次,人工流产2次,因“停经48天,清宫术后阴道出血4天”,就诊于盐城市第一人民医院,门诊拟“瘢痕妊娠”入院。当时B超提示宫腔下段瘢痕处见1510mm混合回声,探及明显血流。入院后进行了腹腔镜下双侧子宫动脉上行支结扎+盆腔粘连松解术+清宫术。手术过程顺利,出血约50ml。就在不久之后,距离前次瘢痕妊娠手术仅9月余的时间,张女士又因“停经53天,阴道出血2天”入院,B超见子宫切口处见大小约127mm的妊娠囊,凸向子宫切口方向生长,提示再次瘢痕妊娠。我院妇产科陈小平主任介绍到,瘢痕妊娠的治疗一般包括药物保守治疗后,辅以B超监视下的清宫术;开腹或腹腔镜下局部病灶切除术;以及介入治疗,即子宫动脉栓塞术后辅以B超监视下清宫术。腹腔镜手术治疗亦适用首次及再次瘢痕子宫治疗。腹腔镜手术治疗有以下优势:-出血少:阻断子宫动脉上行支,就能阻断子宫体部血供主干,减少清宫时出血。-更安全:腹腔镜观察下行清宫术,若出现穿孔亦可及时修补,并可以对瘢痕处进行加固。-预后佳:阻断子宫动脉上行支可以很快建立侧支循环,子宫不会缺血坏死,亦不影响血运及月经来潮。再次瘢痕妊娠后,陈小平主任团队对患者进行了腹腔镜下双侧输卵管结扎+子宫动脉上行结扎+清宫术。术中出血少,术后安返病房,术后HCG下降迅速,恢复满意。该如何预防瘢痕妊娠?1、降低剖宫产率和侵入性子宫操作由于CSP绝大多数发生于剖宫产术后,因此需要医务人员充分与患者沟通,宣传自然分娩,并积极开展导乐、分娩镇痛等服务改善自然分娩体验,严格把握手术指征,降低剖宫产率避免无指征剖宫产。2、严格避孕加强计划生育工作,针对不同人群开展针对性避孕宣传减少人工流产等宫腔侵入性操作,从而减少子宫瘢痕及子宫内膜损伤的发生。子宫手术后如患者无妊娠需求,应建议患者严格避孕,并提供具体可行的避孕指导,避免再次妊娠。如患者有妊娠需求,再次妊娠前评估子宫瘢痕愈合情况并于早孕期行超声明确胎囊位置。医生在此提醒,有剖宫产史的妇女再次妊娠,应警惕子宫瘢痕妊娠的可能,一旦停经后出现阴道不规则流血,宜早期行超声或MRI检查,若确诊为子宫疤痕妊娠,要尽早终止妊娠。
 陈小平医生的科普号
陈小平医生的科普号 2022年02月12日
2022年02月12日 808
808
 0
0
 0
0
异常妊娠相关科普号

余娜医生的科普号
余娜 副主任医师
上海市第一妇婴保健院
生殖免疫科
1.6万粉丝39.4万阅读

叶瑞忠医生的科普号
叶瑞忠 副主任医师
浙江省人民医院
超声医学科
59粉丝22万阅读

高绿芬医生的科普号
高绿芬 副主任医师
暨南大学附属第一医院
妇科
2981粉丝2万阅读
-
 推荐热度5.0孙路明 主任医师上海新华医院 胎儿医院
推荐热度5.0孙路明 主任医师上海新华医院 胎儿医院产前检查 16票
异常妊娠 12票
孕前检查 1票
擅长:1. 复杂性双胎(尤其是双胎输血综合征、选择性生长受限,双胎反向动脉灌注序列、双胎贫血多血质序列等)及三胎以上妊娠处理 及宫内治疗 2. 胎儿水肿(免疫性及非免疫性)的诊断及宫内治疗 3. 胎儿生长发育异常(生长受限和生长过度)的诊治 4. 胎儿先天性心脏病的诊断及宫内治疗(胎儿严重主动脉/肺动脉瓣狭窄及闭锁、室上性心动过速的宫内干预) 6. 胎儿神经系统及泌尿系统异常的诊断及处理 7. 胎盘血管瘤的诊治 8. 孕前产前遗传疾病的筛查及诊断 9. 患病胎儿的宫内监护和管理 -
 推荐热度4.8牟方祥 副主任医师重庆医科大学附属第一医院金山医院 普通内科
推荐热度4.8牟方祥 副主任医师重庆医科大学附属第一医院金山医院 普通内科异常妊娠 10票
先兆流产 10票
习惯性流产 6票
擅长:免疫相关性不良妊娠(免疫相关性复发性流产、胎停、死胎、原因不明性不孕不育和反复胚胎种植失败、反复生化妊娠、抗磷脂综合征等 免疫生殖疾病、易栓症)系统性红斑狼疮(含狼疮肾炎),倡导狼疮“零激素”治疗,重度及难治性类风湿关节炎、强直性脊柱炎及银屑病关节炎生物制剂治疗,生物制剂减量维持治疗缓解期的类风湿关节炎、银屑病关节炎及强直性脊柱炎,风湿免疫性疾病女性患者妊娠的精细化管理及个体化治疗方案 -
 推荐热度4.8方大俊 主任医师广州市妇女儿童医疗中心 产科
推荐热度4.8方大俊 主任医师广州市妇女儿童医疗中心 产科异常妊娠 12票
产前检查 11票
剖腹产 3票
擅长:1.多胎妊娠,特别是复杂性双胎妊娠(如双胎输血综合征TTTS、选择性胎儿生长受限sIUGR等)的诊治与孕期管理; 2.TTTS胎儿镜下胎盘吻合血管激光凝固术(国际接轨、国内领先、华南榜首),各种减胎术(射频消融减胎术、双极电凝血管凝固、激光脐带血管凝固等); 3.孕期保健,妊娠合并症及并发症(妊娠期高血压、妊娠期糖尿病、早产、胎儿生长受限、妊娠期肝内胆汁淤积综合征等)早期识别与处理; 4.无痛分娩,难产的评估准确及时,产程管理和胎儿宫内监护,异常胎心监护的识别精准; 5.腹部伤口美容缝合,各种高难度的剖宫产及产钳助产; 6.疤痕子宫阴道分娩的准确评估与管理; 7.传染性疾病(乙肝、梅毒、HIV)母婴垂直传播的阻断; 8.特殊血型(如RH阴性血型)的孕期管理。




